W XX w. szczepionki i programy szczepień zapobiegły epidemiom wielu chorób, które zagrażają zdrowiu i życiu. Z tego powodu uznawane są za jedno z największych osiągnięć zdrowia publicznego.
Jednak szczepionki od samego początku ich istnienia, to jest od wynalezienia szczepionki przeciwko ospie prawdziwej w 1796 r., są przedmiotem obaw, a nawet lęków czy kontestacji. Aktualne badania wykazują, że na świecie narasta zjawisko uchylania się od szczepień, co przyczynia się do rosnącego zagrożenia chorobami zakaźnymi, którym można zapobiegać na drodze szczepień. W Polsce w ostatnich latach liczba uchyleń od szczepień obowiązkowych zwiększyła się 3-krotnie, od 16,6 tys. w 2015 r. do 48,6 tys. w 2019 r. W wielu krajach i na forum międzynarodowym podejmowane są działania, aby zrozumieć to zjawisko oraz opracować metody, za pomocą których można mu przeciwdziałać.
W skali świata podjęto wiele różnorodnych działań zmierzających do zwiększania akceptacji szczepionek oraz wzrostu zapotrzebowania na szczepienia, ale nie wszystkie mogą być wykorzystane do sformułowania uogólnień, głównie z powodu braku rygorystycznej ewaluacji wyników. Piśmiennictwo poświęcone tym zagadnieniom jest coraz bardziej obszerne, ale nie ma w nim jednej, uniwersalnej wykładni zjawiska ani też jednej, opartej na dowodach instrukcji przeciwdziałania odmowom szczepień.
W niniejszym opracowaniu skoncentrowałyśmy się na stanowisku WHO i niektórych działaniach tej organizacji.
Wątpliwości wobec szczepionek – definicja
W Polsce w stosunku do osób niechętnych szczepieniom ochronnym lub zdecydowanie im przeciwnym posługujemy się zazwyczaj określeniem „antyszczepionkowcy” (bądź „ruchy antyszczepionkowe”) – także w dyskursie profesjonalnym. Natomiast w anglojęzycznym piśmiennictwie naukowym stosunkowo rzadko używa się określenia „anti-vaxxers”, czyli antyszczepionkowcy, a przeważają terminy „vaccine hesitancy” (w odniesieniu do postawy i zachowania) i „vaccine hesitant” (w odniesieniu do osób). Zgrabne przetłumaczenie tych określeń na język polski jest stosunkowo trudne. W niniejszym opracowaniu dla terminu „vaccine hesitancy” przyjmujemy określenie „wątpliwości wobec szczepionek”.
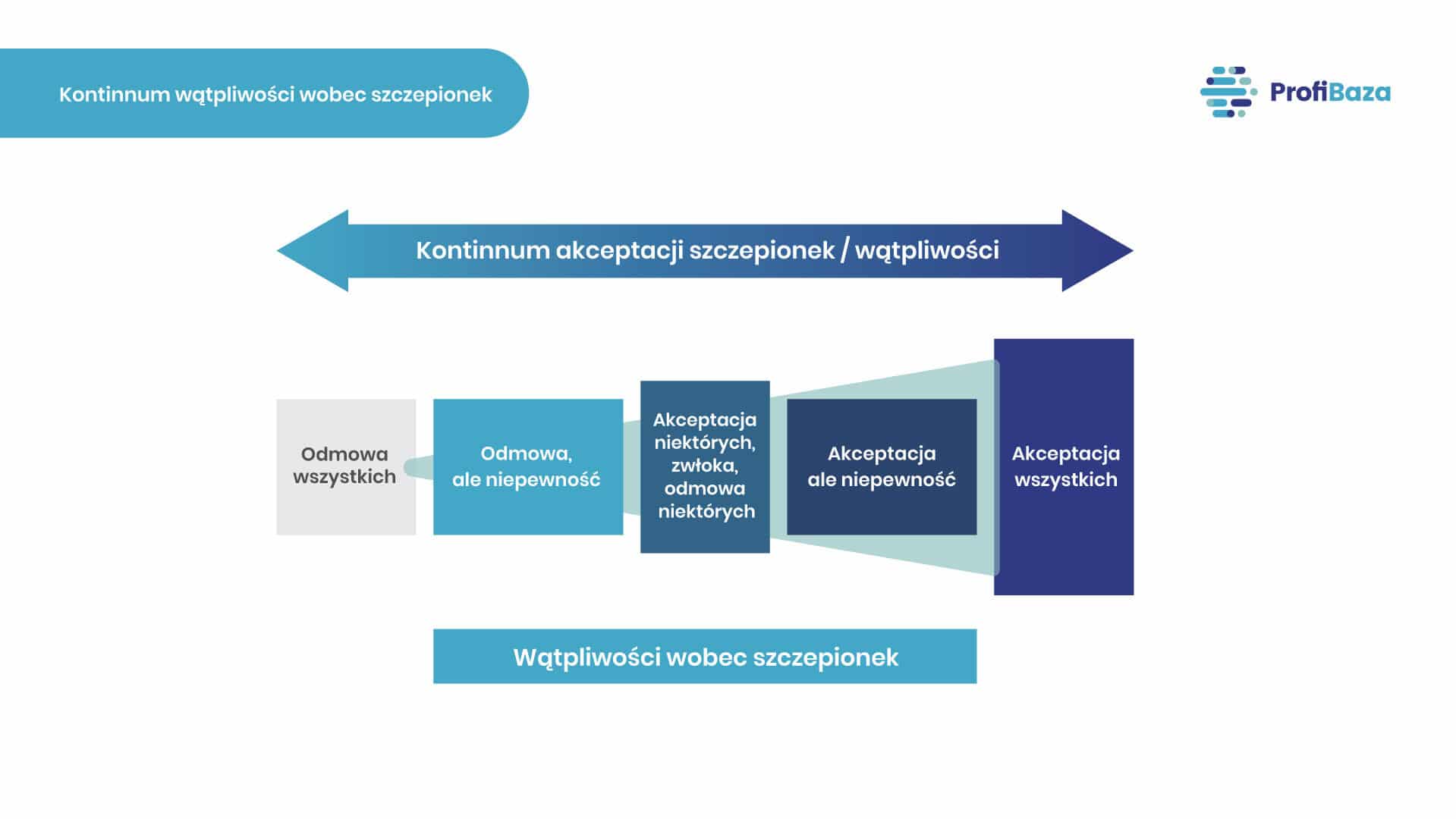
Dla potrzeb WHO wątpliwości wobec szczepionek (vaccine hesitancy) zdefiniowano w 2014 r. jako opóźnienie w przyjęciu lub odmowę przyjęcia szczepionek pomimo dostępności samych szczepionek oraz usług szczepienia. Wątpliwości te przejawiają się w różnych zachowaniach, poczynając od rezygnacji ze szczepienia, przy jednoczesnym braku przekonania, że jest to postępowanie właściwe, a kończąc na przyjęciu szczepienia, ale z brakiem przekonania, że jest to słuszne. Są to zachowania, które występują wzdłuż kontinuum między pełną akceptacją, w tym wysokim popytem na szczepionki (co charakteryzuje większość populacji), a jawną odmową wszystkich szczepionek.
Kontinnum wątpliwości wobec szczepionek
Powyższą definicję sformułowała SAGE Working Group on Vaccine Hesitancy (dalej: grupa robocza SAGE), którą powołano w 2012 r. w celu przeglądu globalnej sytuacji związanej z malejącą akceptacją szczepień, uwarunkowań tej sytuacji oraz przygotowania zaleceń co do dalszego postępowania. Grupa robocza została utworzona przez Strategic Advisory Group of Experts (SAGE) on Immunization, czyli grupę doradców powołanych przez Dyrektor Generalną WHO Gro Harlem Brundtland w 1999 r. w celu udzielania WHO wskazówek dotyczących szczepionek i szczepień ochronnych.
Grupa robocza SAGE przyjęła termin „vaccine hesitancy”, ponieważ jest on często używany, chociaż bardziej odpowiedni byłby „vaccination hesitancy”, który odnosi się do szerszego zagadnienia – szczepień a nie szczepionek. Definicja przyjęta przez tę grupę jest obecnie szeroko stosowana do celów badawczych i praktycznych. Grupa uznała przy tym, że termin „zaufanie do szczepionek” (vaccine confidence) jest zbyt wąski do analizy problemu oraz przeciwdziałaniu mu. Trzeba tu jednak podkreślić, że termin „zaufanie do szczepionek”, mający zdecydowanie pozytywne konotacje, jest często używany w USA oraz na forum międzynarodowym, np. przez Vaccine Confidence Project™, który bardziej koncentruje się na kwestiach popytu na szczepionki niż ich podaży.
Wątpliwości wobec szczepionek – uwarunkowania
Grupa robocza SAGE stwierdziła, że wątpliwości wobec szczepionek mają złożone podłoże, na które składają się trzy grupy czynników związanych z popytem i podażą:
- Czynniki związane ze szczepionką / szczepieniem:
- Korzyści i ryzyko, dowody epidemiologiczne,
- Wprowadzenie nowych szczepionek lub zmiana rekomendacji odnośnie do szczepień,
- Sposób podania szczepionki,
- Struktura i realizacja programu szczepień,
- Kalendarz szczepień,
- Rzetelność dostawcy szczepionek lub sprzętu do szczepień,
- Koszty,
- Zalecenia, informacja dla ludności, postawa pracowników ochrony zdrowia wobec szczepień.
- Czynniki osobiste i wpływ społeczny:
- Doświadczenia osobiste, wśród rodziny i znajomych związane ze szczepieniem, w tym ból,
- Przekonania, postawy wobec zdrowia i profilaktyki,
- Wiedza i świadomość,
- Normy społeczne dotyczące szczepień,
- Postrzeganie korzyści i ryzyka,
- Zaufanie do systemu zdrowotnego i personelu, doświadczenia z kontaktów z placówka i personelem.
- Czynniki związane z kontekstem historycznym, społeczno-kulturowym, instytucjonalnym, ekonomicznym i politycznym:
- Komunikacja, działalność mediów,
- Liderzy opinii, grupy zwolenników i przeciwników szczepień,
- Czynniki historyczne, doświadczenia wcześniejsze,
- Religia, kultura, kulturowa tożsamość płci, czynniki społeczno-ekonomiczne,
- Bariery geograficzne, odległości,
- Postrzeganie przemysłu farmaceutycznego,
- Działalność polityczna, polityki publiczne.
Grupa robocza SAGE przyjęła założenie, że zarówno definicja zjawiska wątpliwości jak jego wyjaśnienie powinny być stosunkowo proste i możliwe do wykorzystania w różnych populacjach, podgrupach lub w odniesieniu do poszczególnych osób.
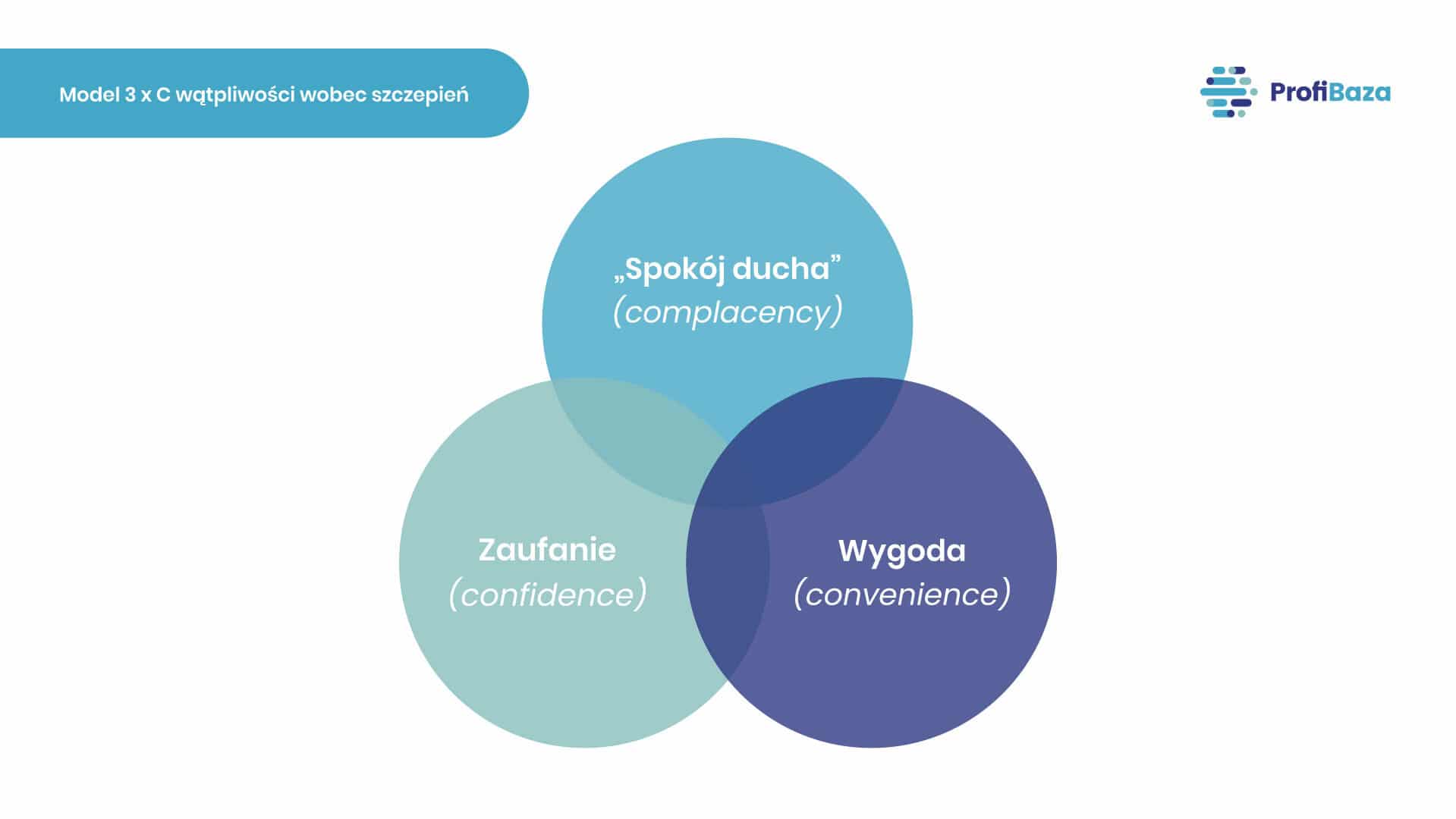
Z tego powodu do wyjaśnienia zjawiska zaproponowała prosty schemat (tzw. model 3 x C), który składa się tylko z trzech czynników decydujących o poddaniu się szczepieniu. Są to:
- „Spokój ducha” (complacency), czyli myślenie, że ryzyko chorób, którym można zapobiegać jest niewielkie, toteż szczepienie nie jest potrzebne; może to być m.in. wynikiem sukcesu dotychczasowych programów szczepień i eliminacji chorób, co jest typowe w cyklu życia programów szczepień i zostało opisane już w 1994 r.,
- Wygoda (convenience), która zależy od fizycznej dostępności (miejsce i czas szczepienia), przystępnej ceny, gotowości do płacenia, jakości usługi oraz ogólnych kompetencji zdrowotnych danej osoby,
- Zaufanie (confidence), które jest pochodną przekonania o skuteczności i bezpieczeństwie szczepionek, o działaniu systemu szczepień (rzetelność, kompetencje profesjonalistów) oraz motywacji decydentów do wdrażania szczepień.
Model 3 x C wątpliwości wobec szczepień
Model 3 x C jest szeroko stosowany do celów badawczych i praktycznych. Trzeba zaznaczyć, że w piśmiennictwie istnieją inne modele mechanizmów (czynników) związanych z przyjęciem szczepienia, w tym np. 4 x C (complacency, convenience, confidence, calculation), 5 x C (complacency, convenience, confidence, calculation, collective resposibility) oraz nowe modele proponowane przez WHO (model zwiększania wyszczepialności, model zmiany zachowania COM-B).
Przeciwdziałanie wątpliwościom wobec szczepionek – aspekty organizacyjne
W 2017 r. SAGE uznała, że każdy kraj powinien opracować strategię zwiększania akceptacji oraz wzrostu zapotrzebowania na szczepienia, która powinna obejmować:
- Stałe zaangażowanie społeczności,
- Budowanie wzajemnego zaufania między społecznościami, profesjonalistami i decydentami,
- Działania zapobiegające wątpliwościom wobec szczepionek,
- Regularne krajowe analizy i oceny problemów związanych z prowadzeniem szczepień,
- Planowanie działań na wypadek wystąpienia sytuacji kryzysowych.
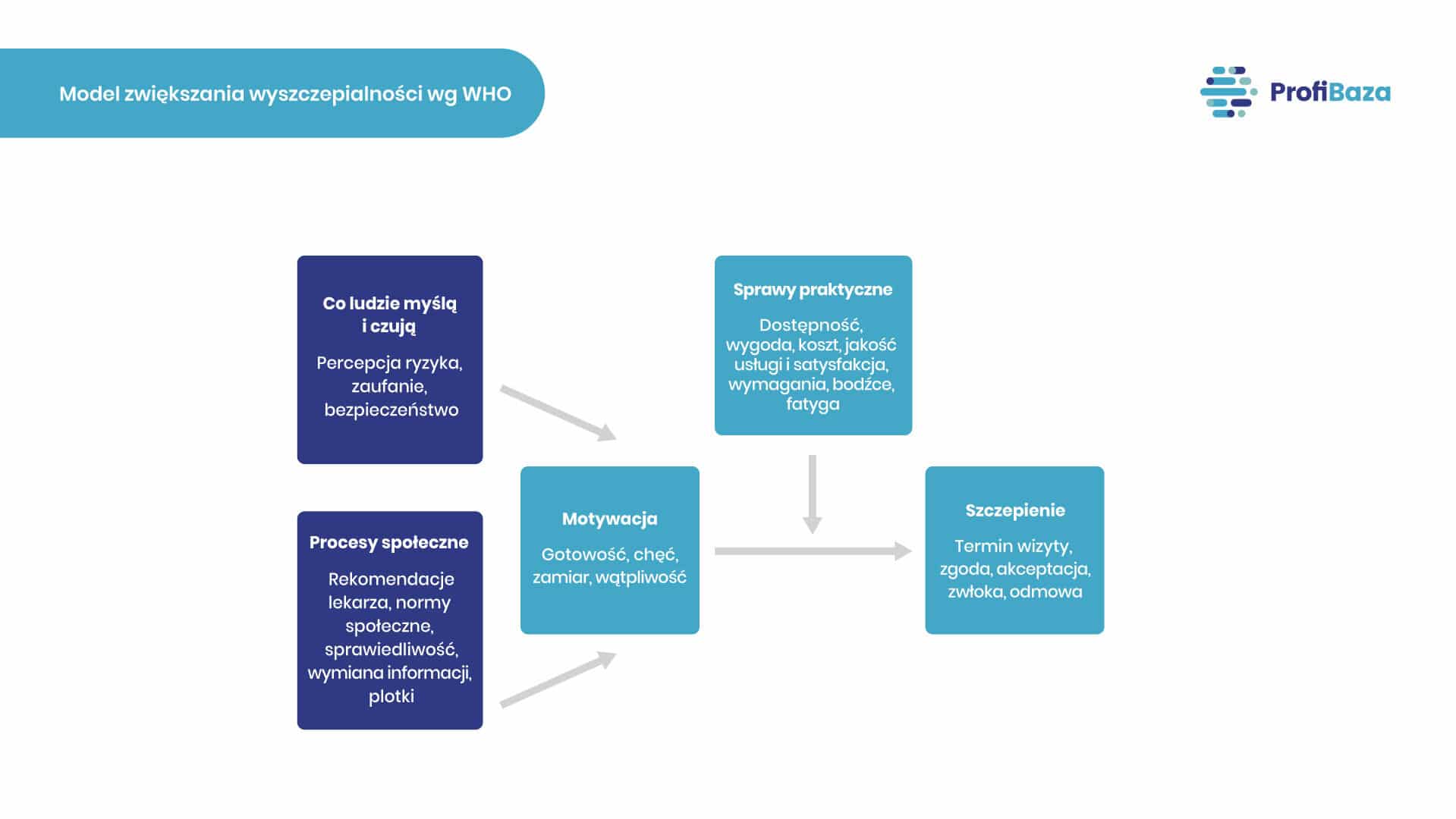
W związku z tą rekomendacją WHO podjęła prace zmierzające do wspierania krajów członkowskich przy budowaniu takiej strategii. Elementem tych prac jest m.in. stworzenie narzędzi do oceny mechanizmów (czynników) związanych z przyjmowaniem szczepionek, modelu zwiększania wyszczepialności oraz przewodnika do tworzenia programów szczepień. Przewodnik ten (Tailoring Immunization Programmes, TIP). opisuje etapy pracy nad przygotowaniem programu szczepień, zgodnie z cyklem życia programu, ale nie podaje dokładnie jaką metodę należy zastosować, aby zwiększyć akceptację i wyszczepialność.
Model zwiększania wyszczepialności wg WHO
Przeciwdziałanie wątpliwościom wobec szczepionek – aspekty praktyczne
Liczba informacji na temat skuteczności różnych podejść i metod zwiększania akceptacji szczepień jest coraz większa, ale brakuje przeglądów systematycznych na ten temat, szczegółowe informacje są rozproszone w różnych źródłach i zazwyczaj są opisane w różny sposób.
Do skutecznych metod zmniejszania wątpliwości można zaliczyć np.:
- Włączenie liderów opinii społecznej, także religijnych do działań na rzecz szczepień ochronnych,
- Informację i edukację w mass mediach oraz mediach społecznościowych,
- Szkolenia i wsparcie pracowników opieki zdrowotnej, np. poradniki na temat komunikacji z pacjentami, rodzinami,
- Wizyty domowe, połączone z rozmową i szczepieniem,
- Posiadanie w domu karty szczepień,
- Zachęty niematerialne, np. bony żywnościowe; metoda ma znaczenie wśród grup wykluczonych, nieuprzywilejowanych,
- Przypomnienia o terminie szczepienia i wezwania,
- Obniżanie kosztów.
Kwestia wprowadzenia prawnego obowiązku szczepień wymaga dalszych analiz i badań na gruncie europejskim, chociaż w USA rekomenduje się wprowadzenie wymogu posiadania odpowiednich szczepień przy przyjęciu dziecka do przedszkola lub szkoły. Istnieją przy tym dowody, że obowiązek szczepienia przeciwko jednej chorobie może zmniejszać liczbę szczepień przeciwko innej chorobie.
Zgodnie z zasadami zdrowia publicznego opartego na dowodach wskazane jest, aby do własnych działań wybierać metody o potwierdzonej skuteczności, ponieważ zwiększa to szansę na sukces. Jednak nie może to zagwarantować sukcesu, ponieważ zależy on głównie od lokalnego kontekstu dla danej metody. Dlatego wzorując się na metodzie sprawdzonej w innym kraju czy miejscu należy zachować należytą ostrożność, przeprowadzić ewaluację procesu i wyników oraz informować o ustaleniach. Przeprowadzenie ewaluacji jest konieczne również w przypadku działań pionierskich lub wcześniej nie zbadanych pod kątem wyników.
Autorzy: D. Cianciara, E. Urban , L. Sugay, M. Piotrowicz, K. Lewtak



